Bei praktisch allen Menschen mit Mukoviszidose treten in den Atemwegen Infektionen mit Bakterien auf, welche die Lunge schädigen können. Die beiden häufigsten Erreger sind Staphylococcus aureus und Pseudomonas aeruginosa.
Mukoviszidose – Erregernachweis bei CF
1. Warum wird regelmäßig nach Krankheitserregern gesucht?
Bei praktisch allen Menschen mit Mukoviszidose treten in den Atemwegen Infektionen mit Bakterien auf, welche die Lunge schädigen können. Die beiden häufigsten Erreger sind Staphylococcus aureus und Pseudomonas aeruginosa. Mukoviszidosepatienten sind besonders gefährdet, weil sie mehr Schleim in den Atemwegen bilden als gesunde Personen. Jeder Mensch atmet regelmäßig Bakterien ein, normalerweise ohne negative Folgen für die Gesundheit. Bei Mukoviszidose jedoch arbeitet der körpereigene Reinigungsmechanismus wegen des zähen Schleims nicht effektiv genug. Daher siedeln sich Bakterien leichter in der Lunge an, manche sogar dauerhaft wie P. aeruginosa.
Wenn der Arzt regelmäßig nach Krankheitserregern fahndet, kann er Infektionen früh erkennen und gezielt mit Antibiotika behandeln. Dies wirkt der Schädigung der Lunge durch bakterielle Krankheitserreger entgegen.
2. Welche Proben aus den Atemwegen werden untersucht und wie häufig sollte dies geschehen?
Sputum wird untersucht, wenn ein Patient Schleim aus den Bronchien abhusten kann, entweder spontan oder nach der Physiotherapie. Manchmal gelingt dies erst nach dem Inhalieren einer zum Beispiel 5%igen, sog. hypertonen Kochsalzlösung (induziertes Sputum). Bei Babys und Kleinkindern erfolgt ein Rachenabstrich. Dazu wird ein steriler Watteträger tief in den Rachen eingeführt, bis das Kind hustet. Im Einzelfall entnimmt man bei einem Patienten auch Proben im Rahmen einer Spiegelung der Bronchien (Bronchoskopie). Dann werden die Bronchien mit einer Kochsalzlösung durchspült (Bronchiallavage, BAL) und ein Teil der abgesaugten Flüssigkeit zur Erregerdiagnostik ins Labor geschickt.
Allgemein wird empfohlen, bei jedem Besuch in der CF-Spezialambulanz nach Krankheitserregern zu suchen, in der Regel also alle drei Monate. Für manche Patienten können auch häufigere Untersuchungen sinnvoll sein. Dann werden die Proben meist zuhause entnommen und zur Untersuchung ins Labor geschickt. Wenn aufgrund einer akuten Verschlechterung des Lungenzustands eine Aufnahme ins Krankenhaus erfolgt, wird ebenfalls nach Erregern gesucht.
3. Wie identifiziert man Krankheitserreger im Labor?
Ein Rachenabstrich oder Sputum wird zunächst so aufbereitet, dass unter dem Mikroskop nach Krankheitserregern gesucht werden kann. Dafür muss die Probe angefärbt werden (Gram-Färbung), so dass die Bakterien unter dem Mikroskop besser zu erkennen sind. Man identifiziert hier nur die Gruppe, zu der das Bakterium gehört (z.B. Gram-negative Stäbchen) und schätzt die Zahl der Bakterien ab. Wichtiger, da weitaus empfindlicher, ist jedoch die kulturelle Anzucht von Bakterien.
Zum Anzüchten der Erreger streicht der Laborant das Untersuchungsmaterial in eine flache, runde Kunststoff-Schale mit übergreifendem Deckel aus (Petrischale, siehe Titelbild), die ein gelartiges Nährmedium (Agar) enthält. Das Medium versorgt die Bakterien mit Wasser und Nährstoffen, so dass sie in der Schale unter optimalen Bedingungen wachsen und sich vermehren können. Für die gezielte Suche nach bestimmten Bakterien werden spezielle Nährmedien eingesetzt, von denen man weiß, welche Erreger auf ihnen besonders gut wachsen (Selektivmedien). Für Proben von Mukoviszidosepatienten werden gleich mehrere unterschiedliche Medien verwendet, um damit die häufigsten und wichtigsten Keime zuverlässig (selektiv) zu erfassen.
Die Petrischalen werden hierzu bei 36 °C in einem Wärmeschrank bebrütet. Nach 24 und 48 Stunden oder später werden die Bakterienkulturen hinsichtlich der Art und Anzahl der Erreger angesehen und beurteilt. An typischen Eigenschaften wie z.B. der Wachstumsform erkennt der Mikrobiologe, um welche Erreger es sich handeln könnte. Meist sind zur genauen Identifizierung der Bakterien jedoch zusätzlich spezielle Tests notwendig (siehe auch Kap. 10).
4. Nach welchen Erregern wird bei CF gesucht?
Mit den üblichen Nährmedien werden in der Mikrobiologie sehr viele Bakterien gefunden, die die Atemwege kranker (oder auch gesunder) Personen besiedeln (Normalflora). Gesucht wird dabei nach den häufigsten Krankheitserregern bei Mukoviszidose, also nach Staphylococcus aureus, Haemophilus influenzae und Pseudomonas aeruginosa. Speziell bei CF ist es wichtig, auch seltenere Erreger wie Burkholderia cepacia nicht zu übersehen. Hier kann es erforderlich sein, die genaue Art (Spezies) innerhalb des Burkholderia cepacia-Komplexes exakt zu identifizieren (vgl. Teil 4 der Serie). Dazu sind manche Laboratorien besonders gut ausgerüstet.
Zur Mukoviszidosediagnostik gehört auch die Suche nach Pilzen wie Candida (Hefepilze) oder Aspergillus (Schimmelpilz). Auf Viren wird normalerweise nicht untersucht.
5. Was ist ein Antibiogramm?
Das Antibiogramm informiert darüber, gegen welche Antibiotika die identifizierten Krankheitserreger empfindlich (sensibel) oder unempfindlich (resistent)sind. Manchmal spricht man auch von einer Resistenztestung oder von einem Resistogramm.
Es gibt verschiedene Untersuchungsmethoden, um die Antibiotika-Empfindlichkeit nachzuweisen. Häufig wird ein Hemmhof- oder Blättchentest durchgeführt (Abb. 1). Dazu werden die Bakterienkolonien in einer Petrischale auf einem Nährboden ausgestrichen, der kleine Blättchen aus Filterpapier enthält, die wiederum mit Antibiotika getränkt wurden. Nach 24-stündiger Bebrütung wird nachgesehen, wie gut die Bakterien gewachsen sind.
Findet man um das Antibiotikum herum keine Erreger mehr (Hemmhof), hat das Medikament das Wachstum der Bakterien unterdrückt und die Erreger sind sensibel gegen das Antibiotikum.
Abb. 1: Hemmhof- oder Blättchentest
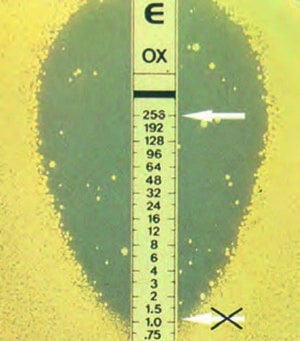
Bei bestimmten Fragestellungen werden auch kompliziertere Verfahren angewendet, mit denen die minimale Hemmkonzentration eines Antibiotikums (MHK) bestimmt werden kann (Abb. 2). Damit wird die niedrigste Konzentration des Antibiotikums bezeichnet, bei der sich die Erreger gerade nicht mehr vermehren können.
Wenn im Labor Krankheitserreger angezüchtet wurden und der Arzt das geeignete Antibiotikum dagegen auswählen möchte, richtet er sich dabei meist nach dem Ergebnis des Antibiogramms. Er verordnet ein Antibiotikum, auf das die Bakterien sensibel reagiert haben.
Abb. 2: Epsilometertest (E-Test) – die minimale Hemmkonzentration kann direkt abgelesen werden
6. Was bedeutet es, wenn Bakterien „resistent“ gegen Antibiotika sind?
Viele Bakterien sind gegenüber bestimmten Antibiotika sensibel und gegenüber anderen Antibiotika weniger gut oder gar nicht empfindlich (resistent). Diese „primäre Resistenz“ beruht auf dem Erbgut einer Bakterienart und beschreibt damit den „angeborenen Werkzeugkasten“ des Bakteriums zur Umgehung des Wirkmechanismus‘ bestimmter Antibiotika. Primäre Resistenzen sind bekannt. Man benötigt dazu keine Laboruntersuchungen.
Bakterien sind jedoch sehr anpassungsfähig und können Resistenzen gegenüber Antibiotika entwickeln, gegen die sie eigentlich sensibel reagieren. So kann es sein, dass Pseudomonas-Bakterien durch ein zunächst wirksames Antibiotikum, wie beispielsweise Tobramycin, plötzlich nicht mehr ausreichend im Wachstum gehemmt werden. Diese „sekundäre Resistenz“ kommt also bei einem Bakterium nicht grundsätzlich vor und muss daher im Labor speziell ausgetestet werden.
Gerade bei Mukoviszidose passiert es auch relativ oft, dass sowohl resistente als auch empfindliche Bakterien derselben Art gleichzeitig vorkommen. Die resistenten Bakterien sprechen meist nicht so gut auf eine Behandlung mit dem jeweiligen Antibiotikum an.
7. Wie hilft das Laborergebnis bei der Behandlung?
Bei der Verordnung des Antibiotikums berücksichtigt der Arzt das Ergebnis der Erregerdiagnostik. Meist spricht der Patient auch gut auf eine so begründete Behandlung an.
Es kann aber auch vorkommen, dass trotz optimal geplanter Antibiotikatherapie die Behandlung nicht zufriedenstellend wirkt. Bei Pseudomonas-Infektion besteht eine mögliche Ursache darin, dass die Bakterien sich in den Atemwegen in so genannten Biofilmen zusammenlagern. Dann sind zur Abtötung der Bakterien sehr viel höhere Antibiotika-Konzentrationen erforderlich als ohne Biofilm. Bei der üblichen Routinetestung wird das Wachstum in Biofilmen jedoch nicht berücksichtigt.
Bei manchen Patienten stellt sich auch erst einige Tage nach Behandlungsbeginn heraus, dass das verabreichte Antibiotikum laut Antibiogramm nicht optimal gegen die Krankheitserreger wirkt. Trotzdem kann es sein, dass der Patient von der Behandlung profitiert. Antibiotika töten nämlich nicht nur Bakterien ab, sondern können auch deren Produktion von Giftstoffen (Toxine) stören. So kommt es vor, dass die Dosierung eines Antibiotikums zwar zu gering ist, um das Bakterienwachstum zu hemmen (Antibiogramm „resistent“), aber hoch genug ist, um die Produktion schädlicher Giftstoffe zu unterdrücken. Infolge kann die Antibiotikabehandlung beim Patienten sehr gut wirken, auch wenn das Antibiogramm Resistenzen anzeigt.
8. Wie lange dauert es, bis der Befund beim Arzt ankommt?
Normalerweise vergehen mehrere Tage, bis der Arzt den Befund der Erregerdiagnostik erhält. Das Untersuchungsmaterial muss zunächst ins Labor befördert werden. Das dauert häufig einen Tag, vor allem dann, wenn die Proben per Post verschickt werden müssen. Bis der Laborarzt das erste orientierende Ergebnis der kulturellen Anzüchtung ablesen kann, vergehen mindestens zwei weitere Tage.
Sowohl das Isolieren der Erreger als auch das Antibiogramm brauchen je einen Tag Zeit. Werden spezielle Untersuchungen durchgeführt, kann es sogar noch länger dauern. Diese Zeitverzögerung ist dann problematisch, wenn es einem Patienten akut schlecht geht. In solchen Fällen greift man für die Auswahl des Antibiotikums auf den letzten verfügbaren Befund zurück.
9. Wie verlässlich sind die Testergebnisse?
Bei der Mehrzahl der Proben mit „üblichen“ Erregern bei Mukoviszidose sind die Testergebnisse verlässlich. Labore unterziehen sich ständig Qualitätsüberprüfungen, um sicherzustellen, dass ihre Arbeitsabläufe zu korrekten Ergebnissen führen (Ringversuche). Die Situation bei Mukoviszidose ist jedoch besonders komplex, da es hier um viele verschiedene, teilweise schwer zu identifizierende Krankheitserreger und Resistenzvarianten geht. Dies stellt hohe Anforderungen an das mikrobiologische Labor.
10. Welche neuen Entwicklungen gibt es?
Mit den oben beschriebenen Methoden wie der Bakterienkultur entdeckt man im mikrobiologischen Labor wichtige Krankheitserreger. Dabei betrachtet man aber nur einen winzigen Ausschnitt der gesamten Situation, vergleichbar mit dem „Leuchten einer Taschenlampe in einem dunklen Zimmer“. Aktuelle Forschungsergebnisse zeigen, dass viel mehr und sehr unterschiedliche Mikroorganismen vorhanden sind, wenn man mit neuen Techniken danach sucht:
Der genetische Fingerabdruck
Methoden zur Analyse des „genetischen Fingerabdrucks“ sind sehr leistungsfähig. Mit ihnen „beleuchtet man“ gewissermaßen „den gesamten Raum“ und entdeckt dadurch viel mehr Kleinstlebewesen als mit der Bakterienkultur.
Das zugrundeliegende Prinzip ist, im Erbgut (DNA) der Bakterien nach bestimmten Bausteinen (Nukleinsäuren) zu suchen und ihre Reihenfolge (Sequenz) zu bestimmen. Jeder Organismus ist durch eine einzigartige Nukleinsäure-Sequenz charakterisiert. Durch den Vergleich der gefundenen Sequenzen mit Referenz-Sequenzen, die man in einer Gen-Datenbank hinterlegt hat, identifiziert man die Erreger.
Besonders häufig wird das Gen 16S-r DNA zur Analyse verwendet. Es beinhaltet den über eine spezifische Sequenz codierten „Bauplan“ für die „Eiweiß-Fabriken“ der Zelle, die Ribosomen.
Moderne Apparate untersuchen auf einem einzigen Mikrochip gleichzeitig mehrere Tausend unterschiedliche Genabschnitte. Damit werden in kürzester Zeit die Mikroorganismen identifiziert, die im Untersuchungsmaterial enthalten sind. In einem Durchgang können parallel Hunderte unterschiedlicher Kleinstlebewesen erkannt werden.
Der molekulare Fingerabdruck
Auf dem Weg zu einem Routine-Verfahren ist die MALDI-TOF Technik. Sie analysiert nicht den genetischen, sondern den „molekularen Fingerabdruck“ der Erreger und vergleicht das Ergebnis mit einer Datenbank.
MALDI-TOF kommt mit winzigen Mengen von Bakterienkolonien aus. Nach dem Einbringen der Probe in das Analysegerät werden die Moleküle mit Hilfe von Laserstrahlen explosionsartig ionisiert und in elektrischen Feldern zum Fliegen gebracht. Aus den Flugzeiten im Flugrohr wird dann abgeleitet, um welche Mikroorganismen es sich handelt.
Faszinierend ist die Schnelligkeit der Analyse: Pro Keim-Identifizierung dauert das Verfahren nur 2 Minuten. Daher liegt dem Arzt meist schon am Folgetag ein vollständiger mikrobiologischer Befund vor.
11. Was versteht man unter einem Mikrobiom?
Wenn man sorgfältig sucht, findet man – unterstützt durch immer leistungsfähigere Techniken – am und im Körper des Menschen unzählige Kleinstlebewesen wie Bakterien, Pilze oder auch Viren. Vor allem dort, wo der Körper mit der Außenwelt in Verbindung steht, profitiert der menschliche Organismus von solchen „Ökosystemen“.
Man schätzt, dass es 10mal mehr Mikroorganismen am menschlichen Körper gibt als Körperzellen, und dass alle Mikroben zusammengenommen ein Gewicht von 1 bis 2 kg haben. Die Gesamtheit der nicht-menschlichen DNA (Erbsubstanz) und der Mikroben, die man in bestimmten Körperregionen findet, wird als Mikrobiom bezeichnet.
Schon seit Jahrzehnten bekannt sind die bakterielle Darmflora im Dickdarm oder die Mundflora, die für die Entstehung von Karies eine Rolle spielt. Neu ist, dass ehemals als „steril“ bezeichnete Körperstellen ebenfalls Mikrobiome beherbergen.
12. Ist die gesunde Lunge steril?
Forscher entdeckten mit den neuen Methoden auch in der Lunge gesunder Menschen Bakterien und Pilze. Überraschend waren auch die Arten (Spezies) der Bakterien, von denen man viele gar nicht in der Lunge vermutet hatte. Allerdings ist bisher nicht genau bekannt, welche Bakterien sich dort dauerhaft aufhalten, oder ob sie vielleicht nur auf dem Weg nach drinnen oder draußen sind. Welche Mikroorganismen für den Körper nützlich oder schädlich sind und wie sie zusammenwirken, muss ebenfalls noch genauer erforscht werden. Das bloße Identifizieren von Bakterien ist jedenfalls nicht gleichbedeutend mit einem medizinischen Problem, denn auch die gesunde menschliche Lunge ist nicht steril!
13. Was bedeutet dies für die Befunde bei Mukoviszidose?
Obwohl auch gesunde Lungen ein Mikrobiom beherbergen, bestehen deutliche Unterschiede zu kranken Lungen: Bei lungenkranken Menschen sind viel mehr Erreger und auch ganz andere Bakteriengesellschaften zu finden als bei Gesunden. Oft unterscheidet sich auch die Artenvielfalt. So haben relativ gesunde Betroffene mit Mukoviszidose in der Lunge eine größere Artenvielfalt als schwerkranke Patienten. Mit zunehmendem Alter der Patienten nimmt die Vielfalt ab. Auch nach intensiver und lang andauernder Antibiotikatherapie ist die Artenvielfalt geringer.
Jede Person mit Mukoviszidose trägt in ihrer Lunge ein individuelles Mikrobiom. Es bleibt über Monate stabil. Selbst nach kurzfristiger Antibiotikatherapie kehrt es meist in den vorigen Zustand zurück. Interessant ist, dass es auch bei einer akuten Verschlechterung der Lungenerkrankung kaum eine Veränderung des Mikrobioms gibt. Die Bakterienlast nimmt nicht wesentlich zu, und auch die Artenvielfalt ändert sich kaum. Es könnte aber sein, dass die vorhandenen Mikroorganismen eine stärkere Aktivität zeigen. Doch das können die Fingerabdruck-Methoden nicht erkennen, denn mit ihrer Hilfe wird ja nur das Vorhandensein von Mikroorganismen erfasst, nicht jedoch ihre biologischen Auswirkungen.
Derzeit wird intensiv erforscht, welche Konsequenzen sich aus den neuen Erkenntnissen für die betroffenen Patienten und deren Behandlung ergeben.
P6502310-01-0321